Đường mổ và quy trình kỹ thuật cho nâng mũi qua da và niêm mạc mũi giúp phẫu thuật viên tiếp cận cấu trúc xương và sụn mũi. Quy trình kỹ thuật phẫu thuật bao gồm bóc tách và có thể kết hợp nhiều đường mổ để tiếp cận hoặc bộc lộ các cấu trúc mũi cụ thể. Có nhiều đường mổ và quy trình kỹ thuật khác nhau trong nâng mũi, mỗi phương pháp đều có ưu điểm và nhược điểm riêng. Do đó, không có quy trình kỹ thuật nào hoàn toàn phù hợp cho mọi trường hợp nâng mũi. Một phẫu thuật viên có kinh nghiệm cần phải nắm vững và sử dụng linh hoạt các đường mổ và quy trình kỹ thuật phù hợp nhất với từng tình huống cụ thể.
PHƯƠNG PHÁP MỔ MŨI
Các phương pháp tiếp cận nâng mũi bao gồm phương pháp mổ mũi kín (trong mũi) và phương pháp mổ mũi hở.
Phương pháp phẫu thuật mũi kín
Phẫu thuật mũi kín sử dụng các đường mổ bên trong mũi, bao gồm: đường mổ bờ trong mũi, đường mổ giữa sụn, đường mổ giữa hai sụn và đường mổ ngang.
Đường mổ bờ trong mũi
Đường mổ bờ trong mũi là phương pháp được sử dụng phổ biến nhất trong phẫu thuật tạo hình mũi. Đường mổ bắt đầu ngay bên trong điểm giữa của trụ mũi và tiếp tục dọc theo bờ đuôi của trụ trong của sụn cánh lớn về phía vòm mũi. Gần tới vòm mũi, đường mổ được kéo dài về phía ngoài dọc theo bờ đuôi của trụ ngoài

Với sự co lại ra bên ngoài của vành cánh mũi, bờ đuôi của trụ ngoài có thể được quan sát là đường nằm giữa khu vực có và không có lông mũi. Các bờ càng ra ngoài thì càng sâu hơn. Đường mổ bờ trong mũi càng về phía cánh mũi thì càng nằm sâu về bên trong lỗ mũi hơn. Không bao giờ thực hiện đường mổ dọc theo vành cánh mũi để tránh những thay đổi hình dạng của lỗ mũi sau phẫu thuật.
Đối với kỹ thuật khâu thu gọn chính xác ở sụn cánh lớn, nên rạch vết mổ cho cả hai bên. Ngay cả khi không có sụn nhân tạo, việc rạch và bóc tách hai bên có thể cho phép hình thành túi đối xứng để nâng sống mũi hoặc ghép độn sụn đơn giản.
Đường mổ giữa 2 sụn
Đường mổ giữa 2 sụn nằm ở vùng da tiền đình mũi giữa sụn mũi bên và sụn cánh lớn. Đường mổ này tạo điều kiện tiếp cận vào sụn mũi và xương sống mũi, và cho phép bóc tách ngược về phía thùy mũi.

Dùng móc đôi kéo cánh mũi ra phía ngoài về phía đầu, trong khi sử dụng ngón giữa của bàn tay đè lên để tạo áp lực và lộ ra khu vực van. Sau khi xác định bờ đuôi của sụn mũi bên, sử dụng lưỡi số 11 hoặc 15 để rạch dọc theo bờ đuôi của sụn rồi hướng về phía góc van.
Đường mổ này thường được sử dụng để phẫu thuật chỉnh sửa xương sống mũi (ví dụ: giảm mũi gồ). Để giảm thiểu nguy cơ chấn thương van mũi, vết mổ phải nhỏ hơn 1-2 mm so với viền tiền đình mũi.
Đường mổ trong sụn
Đường mổ trong sụn đi qua trụ ngoài của sụn cánh lớn. Đường mổ này nằm ở van mũi và giúp giảm nguy cơ tắc nghẽn mũi, tức là tránh sẹo của van mũi khi mổ qua đường mổ giữa 2 sụn. Đường mổ này rất hữu ích để cắt bỏ một phần phía đầu mũi hình củ hành ở trụ ngoài của sụn cánh lớn. Trong hầu hết các trường hợp, rạch đường mổ khoảng 6-8 mm từ bờ đầu đến bờ đuôi của trụ ngoài của sụn cánh lớn. Tuy nhiên, tác giả không khuyến khích sử dụng vết mổ này vì đường mổ trong sụn có thể không đối xứng và đầu ngoài của sụn cánh lớn rất dễ không đối xứng.
Đuôi của vách ngăn sụn
Nó cũng có thể được gọi là đuôi vách ngăn. Đường mổ này cho phép tiếp cận vùng vách ngăn, tiền hàm trên, trước sống mũi và sàn xoang mũi. Đường mổ là một vết mổ hoàn toàn thực hiện qua cả hai bên của vách ngăn màng; do đó, nó là một đường mổ xuyên suốt ở phần đuôi của vách ngăn sụn. Có thể thực hiện bóc tách dưới màng sụn ở cả hai bên của vách ngăn thông qua vết mổ này
Đường mổ 1 bên
Đường mổ này thực hiện ở một bên, trong đó rạch vết mổ thông qua một bên của vách ngăn màng. Qua đường mổ một bên của vách ngăn màng, bác sĩ phẫu thuật nâng cả hai bên của niêm mạc-sụn lên. Bác sĩ phẫu thuật thuận tay phải thì tiến hành mổ bên phải của vách ngăn.
Kỹ thuật mổ hở
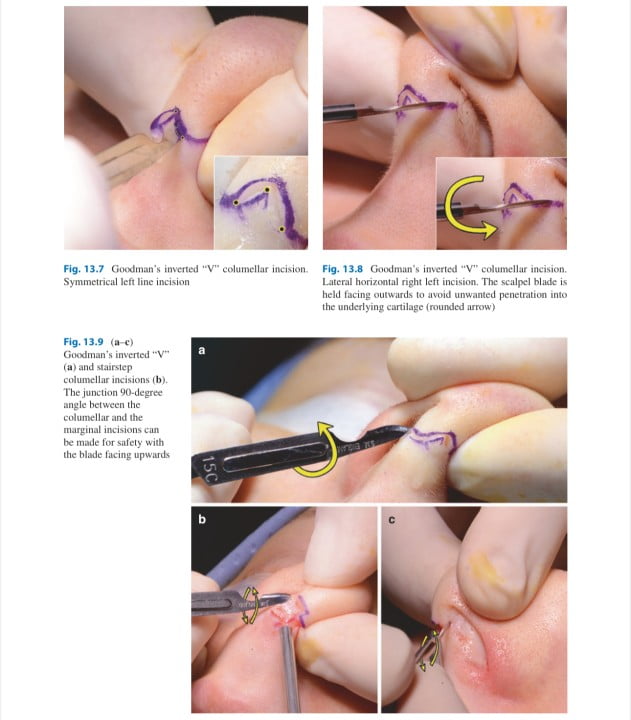
Mổ mũi hở đòi hỏi một đường mổ ngang qua bên ngoài của trụ mũi và đường mổ kéo dài qua bên trong mũi theo bờ trong cánh mũi. Đường mổ cắt qua trụ mũi có nhiều biến thể như: hình chữ V ngược, hình tam cấp và chữ V ở nền trụ mũi. Trong số này, đường mổ hình chữ V ngược và đường mổ bậc thang là được sử dụng nhiều nhất. Tác giả thích vết mổ hình V ngược vì nó ít nhìn thấy và ít tạo sẹo co kéo sau phẫu thuật.

Đường mổ được thực hiện tại điểm hẹp nhất của trụ mũi, thường là ở phần giữa. Vùng vết mổ này thường là nơi sụn mũi nằm gần da nhất, giúp giảm thiểu khả năng bị sẹo lõm. Nếu đặt vết mổ nằm sau trụ mũi quá nhiều, vết sẹo sẽ kéo dài và khả năng vết sẹo lõm cao hơn vì da không được hỗ trợ tốt bởi các cấu trúc sụn mũi.
Sử dụng lưỡi dao số 11 để tạo ra phần V đảo ngược, và dùng lưỡi dao số 15 để rạch đường mổ ngang qua trụ mũi. Đường mổ phải giữ vuông góc với bề mặt da. Đường mổ tiếp tục rạch về phía khu vực vòm-cánh mũi dọc theo bờ đuôi của trụ ngoài của sụn cánh lớn. Ở khu vực vòm mũi, đường mổ này kéo dài dọc theo bờ đuôi của trụ ngoài của sụn cánh lớn, là đường mổ bên trong lỗ mũi

Có thể dùng móc da để móc dọc theo bờ đuôi của vết mổ lên, dùng ngón trỏ và ngón giữa giữ móc da để lật ngược lên và có thể nhìn thấy và tiếp xúc với bờ đuôi của trụ ngoài của sụn cánh lớn. Có thể khó thực hiện đường mổ trong mũi nếu lỗ mũi nhỏ hoặc nếu bờ đuôi của sụn cánh lớn không thể nhìn thấy rõ ràng. Trong những trường hợp như vậy, đường mổ trong lỗ mũi nên dừng lại cho đến khi nâng được độ cao của trụ mũi.
Bóc tách bằng kéo Metzenbaum hoặc kéo Converse góc cạnh để nâng cao phần trụ mũi của vạt và tiếp tục bộc lộ vòm mũi và trụ ngoài của sụn cánh lớn. Thực hiện bóc tách dọc theo mặt phẳng mạch máu chỉ ở lớp nông của màng sụn. Nếu thực hiện nâng vạt da bằng cách tách lớp màng ngoài của sụn, thì sụn cánh lớn có thể trở nên mỏng manh, điều này cần tránh. Ở những bệnh nhân có da mỏng, nên cố gắng bóc tách để giữ lại nhiều mô mềm cho vạt da.
Kỹ thuật mổ hở ở những bệnh nhân có đầu mũi hình củ hành và da dày
Ở những bệnh nhân có đầu mũi hình củ hành và da dày, việc nâng vạt da nên được thực hiện trong khi để lại một phần mô xơ ở vòm mũi và trụ ngoài của sụn cánh lớn. Các mô xơ-mỡ gắn vào sụn cánh lớn có thể được cắt bớt để giảm kích thước đầu mũi. Tuy nhiên, tác giả khuyến nghị để lại các mô xơ-mỡ không phải trên sụn mà ở bên cạnh vạt da. Lý do là để lại các mô xơ-mỡ với vạt da và thực hiện quy trình làm mỏng vạt như bước cuối cùng trong quy trình phẫu thuật. Sau khi tiếp xúc với sụn cánh lớn và hoàn thành công việc trên sụn, việc loại bỏ mô mềm sẽ chính xác hơn. Điều này cũng giảm thiểu phù nề sau phẫu thuật ở chóp mũi. Tất nhiên, sự lựa chọn này tùy thuộc vào kinh nghiệm và sở thích của từng bác sĩ phẫu thuật. Để bảo tồn mạch máu cung cấp cho chóp mũi, nên tránh làm mỏng vạt quá mức ở khu vực chóp mũi.
Tiếp tục mổ bóc tách xa hơn dọc theo sống mũi bằng kéo Metzenbaum. Thực hiện bóc tách trên màng sụn ở vùng sụn mũi bên. Đối với khu vực xương mũi, bóc tách sâu đến dưới màng xương. Sử dụng các vật liệu để nâng sống mũi (ví dụ, chất liệu cấy ghép nhân tạo, ghép sụn sườn hoặc sụn cắt nhỏ bọc trong fascia) nên đặt ở mặt phẳng dưới màng xương. Đặt dưới màng xương giúp giảm thiểu khả năng nhìn thấy chất liệu và khả năng di động của chất liệu cấy ghép hoặc sụn ghép. Ngoài ra, màng xương còn nguyên vẹn có xu hướng giảm thiểu khả năng nhìn thấy các bất thường sau khi giảm gồ sống mũi và cắt bỏ xương giữa.
Sử dụng Joseph để nâng màng xương lên. Khi nâng màng xương về phía đuôi lên, dùng retractocr Aufricht để nâng cả vạt da lên. Tiếp tục bóc tách màng xương đến khi nhìn thấy khoang bên trong, tránh để rách màng xương. Các mạch máu nhỏ nằm trên xương mũi cung cấp máu cho vạt da sẽ bị cắt đi trong quá trình nâng cao màng xương

Chảy máu từ các mạch này sẽ tự cầm, nhưng các mạch phải được đốt cầm máu trước khi cắt ngang, luôn luôn chú ý để giảm thiểu chảy máu muộn, tụ máu và bầm tím.
Lựa chọn đường mổ và quy trình kỹ thuật
Lựa chọn giữa phương pháp mổ kín và phương pháp mổ hở phụ thuộc vào sở thích và kinh nghiệm của bác sĩ phẫu thuật, cũng như yêu cầu lâm sàng cụ thể của bệnh nhân và mục tiêu phẫu thuật. Đối với hầu hết bệnh nhân, sẹo ở trụ mũi sau phẫu thuật nâng mũi không gây ra vấn đề đáng kể.
Tác giả sử dụng phương pháp mổ hở trong 70% các ca phẫu thuật nâng mũi lần đầu và 90% các ca phẫu thuật nâng mũi sửa lại (lần thứ hai trở đi).
Quy trình kỹ thuật hở
Ưu điểm của phương pháp hở:
- Tiếp xúc tốt hơn với các cấu trúc mũi.
- Đặt chính xác hơn các mũi khâu và vị trí các mảnh ghép.
- Chỉnh sửa sẹo và giải phóng những co kéo trong trường hợp mổ mũi lại lần hai.
- Cho phép cầm máu tốt hơn và ít nguy cơ gây khối máu tụ.
- Kiểm tra chính xác hơn các biến dạng cấu trúc mũi trong lúc phẫu thuật.
- Giá trị giảng dạy cao.
Nhược điểm của phương pháp hở:
- Sẹo ở trụ mũi: Vết sẹo thường không rõ ràng trong hầu hết các trường hợp. Sẹo xấu có thể giải quyết bằng laser hoặc phẫu thuật sửa sẹo đơn giản.
- Thời gian mổ lâu hơn: Tuy nhiên, các bác sĩ phẫu thuật có kinh nghiệm sẽ nhận thấy ít sự khác biệt giữa phương pháp mũi hở và mổ mũi kín.
- Đầu mũi phù nề lâu hơn: Quy trình mổ mũi hở thường gây phù nề kéo dài ở đầu mũi.
- Hoại tử trụ mũi hoặc chóp mũi: Trong những trường hợp hiếm gặp, quy trình mổ mũi hở có thể dẫn đến hoại tử trụ mũi hoặc chóp mũi. Điều này rất hiếm xảy ra ở bệnh nhân người châu Á, đặc biệt khi không loại bỏ quá nhiều mô dưới da ở vùng đầu mũi.
Lựa chọn bệnh nhân:
- Mũi ngắn với đầu mũi hếch lên.
- Mũi lệch.
- Đầu mũi hình củ hành và có mô mềm trên đầu mũi dày.
- Đầu mũi và lỗ mũi không đối xứng.
- Đầu mũi thấp hoặc ngắn với sụn cánh mũi lớn rất nhỏ.
- Phẫu thuật sửa lại đầu mũi khi quy trình kỹ thuật mổ mũi kín không thể tiếp cận hết toàn bộ sụn cánh mũi lớn.
- Phẫu thuật sửa mũi lại cho những trường hợp mũi co kéo.
- Biến dạng vòm mũi.
- Loại bỏ chất liệu làm đầy do tiêm.
Phương pháp mổ mũi kín
Phương pháp mũi kín cho phép thực hiện các kỹ thuật trên sống mũi, giảm gồ, cắt bỏ xương và tạo hình đầu mũi.
Ưu điểm của phương pháp mổ mũi kín:
- Có thể nhanh hơn quy trình kỹ thuật hở.
- Không để lại sẹo bên ngoài.
- Ít phù nề ở đầu mũi.
- Không mất tổ chức nâng đỡ đầu mũi.
- Dễ chấp nhận đối với những bệnh nhân có cơ địa sẹo xấu.
Nhược điểm của phương pháp mổ mũi kín:
- Hạn chế tiếp xúc và hình dung do lỗ mũi nhỏ, thường gặp ở người châu Á.
- Tùy thuộc vào phẫu thuật viên, có sự khác biệt lớn trong khu vực phẫu thuật có thể xử lý bằng phương pháp mổ mũi kín.
- Ở những bệnh nhân có nhiều mô mềm, da mũi dày và sụn cánh lớn nhỏ, rất khó thực hiện tạo hình đầu mũi bằng phương pháp mổ mũi kín. Kết quả thường kém hơn so với những người được mổ theo quy trình mổ mũi hở.
Lựa chọn bệnh nhân
Phương pháp mổ mũi kín lý tưởng cho những bệnh nhân có da mỏng, mô dưới da ít, lỗ mũi có kích cỡ đủ lớn và sụn cánh lớn vững chắc. Trong phẫu thuật nâng mũi cho người châu Á, phương pháp này thường được sử dụng để tạo độ nhô đầu mũi, nâng sống mũi, chỉnh sửa kéo dài mũi ít và chỉnh sửa độ co kéo cánh mũi nhẹ. Tuy nhiên, phương pháp mổ mũi kín rất hạn chế trong việc chỉnh sửa những trường hợp có đầu mũi hình củ hành, da dày với tổ chức dưới da nhiều, mũi ngắn và mũi lệch. Đối với những trường hợp như vậy, quy trình kỹ thuật mổ hở sẽ hiệu quả hơn.
Chuẩn bị trước phẫu thuật và gây mê
Hai tuần trước khi phẫu thuật, hướng dẫn bệnh nhân nên ngừng dùng NSAID, aspirin, thuốc chống đông máu, thuốc thảo dược và vitamin E. Các loại thuốc đang được sử dụng ngay cả trong ngày phẫu thuật bao gồm thuốc hạ huyết áp, thuốc DM và hormone tuyến giáp. Bệnh nhân nên nhịn ăn trong 4 giờ trước khi gây tê IV và 8 giờ trước khi gây mê toàn thân. Bệnh nhân có độ lo lắng nhiều có thể được dùng thuốc giảm lo âu trước khi phẫu thuật.
Cắt tỉa lông mũi cẩn thận (lông tơ mũi) bằng tông đơ cắt tóc mũi hoặc bằng kéo iris cong. Vệ sinh mũi bên trong và toàn bộ khuôn mặt bằng dung dịch Povidone-iodine.
Bôi mắt bằng thuốc mỡ mắt rất quan trọng để ngăn ngừa tổn thương giác mạc.
Tác giả thực hiện hầu hết các phẫu thuật nâng mũi dưới gây tê tĩnh mạch. Gây mê toàn thân chỉ dành riêng cho bệnh nhân mà cuộc phẫu thuật kéo dài hơn 5 giờ, bệnh nhân nam cần lấy sụn sườn hoặc các trường hợp cụ thể khác. Các thuốc thường dùng để gây tê tĩnh mạch bao gồm: kết hợp midazolam, ketamine, propofol và fentanyl. Dưới sự theo dõi của bác sĩ gây mê, bệnh nhân cần phải theo dõi huyết áp, đo điện tâm đồ, đo oxy động mạch và các dấu hiệu sinh tồn thích hợp khác.
Sau khi gây tê IV thích hợp, vùng phẫu thuật cần gây tê tại chỗ. Trộn hỗn hợp bằng nhau gồm: lidocaine 2% và bupivacaine 0,5% pha với epinephrine theo tỉ lệ 1:100.000 cho chích tê tại chỗ. Bupivacaine sẽ kéo dài thời gian phẫu thuật hơn, nhưng khi gây mê toàn thân thì thuốc gây tê tại chỗ có tác dụng kéo dài là không cần thiết.
Thuốc trước và trong phẫu thuật
Vẫn còn tranh cãi liên quan đến việc sử dụng kháng sinh dự phòng thường quy cho phẫu thuật nâng mũi thẩm mỹ và không có hướng dẫn nào về an toàn cần thiết. Theo một vài nghiên cứu phân tích, điều trị bằng kháng sinh dự phòng có liên quan đến việc giảm đáng kể nhiễm trùng sau mổ đối với phẫu thuật tạo hình nâng mũi và phẫu thuật tạo hình vách ngăn. Trong thực tế lâm sàng, việc sử dụng kháng sinh dự phòng đã tăng lên theo thời gian. Tác giả cũng sử dụng kháng sinh dự phòng bằng đường tĩnh mạch. Các vi khuẩn bình thường trong khoang mũi chủ yếu là vi khuẩn gram âm như: S. cholermidis và S. aureus, và điều trị kháng sinh dự phòng thích hợp chống lại các tác nhân này có thể là kháng sinh nhóm cephalosporin thế hệ đầu tiên. Tuy nhiên, những bệnh nhân làm việc trong môi trường y tế hay thường xuyên dùng kháng sinh có thể tiếp xúc với Pseudomonas và Enterobacter, và nên dùng ciprofloxacin là tốt hơn.
Để giảm thiểu phù nề sau phẫu thuật và bầm tím, có thể dùng dexamethasone 10 mg tiêm tĩnh mạch, để giảm thiểu các chống chỉ định. Các steroid cũng giúp giảm buồn nôn rất tốt sau phẫu thuật.
Một điều cực kỳ quan trọng để giảm thiểu chảy máu trong quá trình phẫu thuật tạo hình mũi. Khối máu tụ sau phẫu thuật và sưng bầm sẽ ảnh hưởng đến kết quả sau phẫu thuật một cách đáng kể. Ở những bệnh nhân người châu Á có da dày và mô mềm nhiều, chảy máu và phù nề có thể tồi tệ hơn so với bệnh nhân có da mỏng hơn. Chảy máu và phù nhiều có thể dẫn đến xơ hóa sau phẫu thuật tạo hình mũi, đặc biệt là vấn đề điều chỉnh đầu mũi hình củ hành. Để giảm thiểu chảy máu, cần tiêm tĩnh mạch axit tranexamic 500 mg IV trước khi rạch da và tiêm thêm 500 mg nữa trong quá trình phẫu thuật. Chống chỉ định dùng axit tranexamic ở những bệnh nhân có tiền sử huyết khối hoặc rối loạn đông máu.
Chống chảy máu
Một tác nhân khác được sử dụng để giảm chảy máu trong phẫu thuật là desmopressin (DDAVP), một chất tương tự tổng hợp của hormone chống tiểu và co mạch máu L-arginine. Desmopressin làm tăng hoạt tính của plasminogen mô và yếu tố VIII, từ đó cải thiện khả năng đông máu và giảm aPTT cũng như BT. Thuốc này có thể dùng cho những trường hợp rối loạn đông máu như thiếu hụt yếu tố Willebrand, nhưng cũng có thể hữu ích trong việc giảm thiểu chảy máu ở bệnh nhân đã sử dụng aspirin hoặc NSAID. Desmopressin cũng giúp giảm chảy máu ở bệnh nhân có tiền sử đông máu bình thường. Guyuron et al. ủng hộ việc sử dụng desmopressin trong phẫu thuật hàm mặt và điều trị chảy máu cam, với liều đề nghị là 0,3 μg/kg, được tiêm ít nhất 20 phút trước khi đạt hiệu quả mong muốn. Palaia et al. báo cáo giảm microhematoma cho bệnh nhân trải qua nâng mặt, và Gruber et al. ghi nhận việc sử dụng desmopressin để giảm tụ máu nhỏ và phù nề sau phẫu thuật, với liều nhỏ hơn (0,1 μg/kg) và tối đa là 2 liều bổ sung khi cần thiết sau khoảng 20 phút, quy trình mà tác giả cũng tuân theo.
Sử dụng desmopressin đã giúp giảm lượng máu chảy trong phẫu thuật, có thể làm giảm thời gian phẫu thuật và căng thẳng cho phẫu thuật viên. Tuy nhiên, cần nghiên cứu thêm để xác định xem việc sử dụng thuốc cầm máu có dẫn đến giảm sưng bầm và phù nề sau phẫu thuật hay không.
Tác dụng phụ của desmopressin có thể bao gồm giãn mạch ở da (đỏ bừng mặt, ngứa ran, đau đầu, cảm giác ấm áp, nhịp tim nhanh). Bệnh nhân cao tuổi có thể bị hạ natri máu, nhưng điều này tương đối hiếm trừ khi bệnh nhân uống quá nhiều nước. Desmopressin ít có tác dụng phụ, nhưng chống chỉ định ở những bệnh nhân có bệnh mạch vành không ổn định và cần theo dõi cẩn thận ở người cao tuổi.
Một phương pháp khác để giảm thiểu chảy máu và phù là kiểm soát huyết áp thích hợp, đảm bảo huyết áp tâm thu không vượt quá 120 mmHg. Chườm lạnh lên mũi sau phẫu thuật có thể hữu ích trong việc thúc đẩy co mạch ở các vùng xung quanh phẫu thuật.
Hướng dẫn và dùng thuốc sau phẫu thuật
Thuốc sau phẫu thuật bao gồm kháng sinh và thuốc giảm đau. Tùy thuộc vào trường hợp, bệnh nhân có thể cần dùng thêm thuốc chống viêm, tranexamic acid, và montelukast.
Việc sử dụng kháng sinh dự phòng sau phẫu thuật và thời gian sử dụng vẫn còn tranh luận. Một số tác giả báo cáo rằng một liều kháng sinh duy nhất trước phẫu thuật là đủ, và điều trị dự phòng kéo dài không cần thiết. Tuy nhiên, tác giả cho rằng kháng sinh sau phẫu thuật có ý nghĩa trong phẫu thuật nâng mũi ở người châu Á, nơi phẫu thuật thường nằm trên vết thương nhiễm bẩn sạch và thường xuyên sử dụng mô cấy ghép. Thông thường, tác giả đã kê đơn kháng sinh dự phòng theo quy định cụ thể.
Hướng dẫn và dùng thuốc sau phẫu thuật
Buồn nôn có thể làm tăng huyết áp, gây chảy máu chậm ở mũi và tăng phù nề, đặc biệt ở bệnh nhân nặng cân. Để quản lý buồn nôn, bệnh nhân nên được truyền dịch đầy đủ, và có thể dùng metoclopramide 10 mg qua đường tĩnh mạch. Đối với cơn buồn nôn và nôn nghiêm trọng hơn, tiêm ondansetron qua đường tĩnh mạch—một chất đối kháng thụ thể serotonin 5-HT3—có thể kiểm soát tốt hơn. Thuốc chống nôn có thể được chỉ định tùy theo khả năng của bệnh nhân dùng thuốc uống.
Tranzamine không phải lúc nào cũng cần kê đơn, nhưng bệnh nhân có nguy cơ chảy máu cao sau phẫu thuật có thể dùng liều tới 3g mỗi ngày trong 2-5 ngày.
Đối với phù nề nghiêm trọng trong vài ngày đầu sau phẫu thuật, tiêm dexamethasone IV hoặc IM có thể giúp giảm phù nề. Uống prednisone liều ngắn cũng được cho là hiệu quả trong việc giảm phù nề.
Montelukast, một chất ức chế leukotriene, có thể được chỉ định để ngăn ngừa xơ hóa và co rút mũi sau khi tạo hình đầu mũi, đặc biệt ở bệnh nhân có da và mô mềm dày, nhiều mô sẹo hoặc mũi bị co ngắn. Liều dùng cho montelukast là 10 mg mỗi ngày trong 2-3 tháng. Montelukast làm giảm viêm và co thắt cơ trơn, cũng như tăng cường tính thẩm thấu thành mạch. Mặc dù việc sử dụng montelukast sau khi tạo hình mũi chưa được báo cáo rộng rãi, tác giả cho rằng nó cần thiết để ngăn ngừa co thắt bao xơ gây co kéo mũi ở những bệnh nhân có da đầu mũi dày và phẫu thuật sửa lại mũi do co kéo bao xơ. Tác dụng phụ có thể bao gồm đau đầu, ho, đau bụng, ăn khó tiêu, tăng men gan, và viêm gan.
Sử dụng kem bôi vitamin K tại chỗ có thể giảm mức độ nghiêm trọng các vết bầm tím, đặc biệt trong những ngày đầu sau phẫu thuật.
Phù nề có xu hướng tăng trong 2 ngày sau phẫu thuật. Để giảm thiểu điều này, bệnh nhân nên được hướng dẫn áp dụng chườm lạnh vào mắt và vùng má, đồng thời nằm đầu cao trong 1 tuần. Khoảng 80% phù nề sẽ giảm dần sau 2 tuần và khoảng 5% sẽ còn duy trì sau 2 tháng. Phần còn lại của phù nề/sưng sẽ mất hoàn toàn trong 6-12 tháng. Phù nề thường nghiêm trọng hơn ở bệnh nhân người châu Á có da dày hơn so với bệnh nhân da trắng có da mỏng hơn, và có thể gây xơ hóa và làm xấu kết quả phẫu thuật. Do đó, phẫu thuật viên cần nỗ lực giảm thiểu các yếu tố gây phù nề, trong khi tối đa hóa việc sử dụng tất cả các phương tiện có sẵn để giảm phù nề trong giai đoạn hậu phẫu. Nếu phù mũi nghiêm trọng, bệnh nhân cần được hướng dẫn áp dụng băng ép.
Trong 2 tháng sau phẫu thuật, việc tiêm triamcinolone vào chóp mũi có thể giúp giảm thiểu phù nề tại khu vực này. Tiêm triamcinolone ở vùng phù nề có thể gây ra tình trạng phình ra sau 1-2 tuần (0,1-0,3 cc mỗi lần tiêm với nồng độ 10 mg/mL). Cần thực hiện tiêm ở mặt phẳng dưới da, tránh tiêm trong lớp da hoặc sụn.
Bệnh nhân nên được khuyến cáo đi bộ nhẹ nhàng vào 2 ngày sau khi phẫu thuật, nhưng cần tránh chạy bộ hoặc tham gia vào các hoạt động gắng sức trong tháng đầu tiên để giảm thiểu nguy cơ phù nề do tập thể dục. Bệnh nhân cũng nên tránh đi du lịch đến các vùng khí hậu nóng hoặc sử dụng phòng tắm hơi nóng, vì những hoạt động này có thể làm tăng phù nề. Cần thận trọng với chế độ ăn mặn, rượu và thuốc lá. Trong thời gian đeo nẹp trên sống mũi, bệnh nhân có thể đeo kính, nhưng nên chuyển sang kính áp tròng sau khi không còn sử dụng nẹp cố định mũi.
Ngoài ra, bệnh nhân nên tránh ánh sáng mặt trời mạnh cho đến khi vết bầm đã giảm và sử dụng kem chống nắng khi tham gia các hoạt động ngoài trời.
Băng cố định
Để giảm thiểu phù nề và chảy máu sau phẫu thuật, đồng thời ổn định chất liệu cấy ghép trong mũi và khung sụn, cần áp dụng băng giấy hoặc Steri-Strips lên mô mềm của sống mũi và xung quanh chóp mũi. Các dải băng được áp dụng theo thứ tự từ khu vực trên đỉnh mũi, sau đó đến gốc mũi và cuối cùng là sống mũi. Nếu đầu mũi cần được cố định để tạo điểm tựa ổn định, băng Joseph là lựa chọn thích hợp để ổn định đầu mũi (Hình 3.9). Nẹp nhựa dẻo cũng được áp dụng để giảm khối máu tụ và phù nề, đồng thời bảo vệ các đoạn xương.

Nẹp nên được duy trì trong 5 đến 7 ngày. Cần chú ý không để nẹp quá chặt, vì điều này có thể gây hoại tử hoặc tổn thương biểu mô ở da trên đỉnh mũi. Khi cần loại bỏ nẹp và băng giấy, hãy sử dụng một stylet cùn để chèn vào giữa da và băng. Di chuyển đầu stylet từ bên này sang bên kia một cách nhẹ nhàng để tránh làm phân tách da ra khỏi khuôn nền bên dưới.
Khi thực hiện thủ thuật tạo hình xương mũi, như phẫu thuật vách ngăn, lấy sụn vách ngăn và phẫu thuật cuống mũi, cần phải cố định bằng băng hay nẹp bên trong mũi.
Để phòng ngừa tụ máu sau khi lấy sụn vách ngăn, có thể khâu niêm mạc vách ngăn bằng cách thực hiện khâu liên tục với 1 hoặc 2 vòng chữ U, sử dụng chỉ tiêu để khâu, đặc biệt nếu chảy máu không nhiều.
Các trường hợp cần băng cố định hay nẹp cố định bên trong mũi bao gồm:
- Khả năng chảy máu vùng vách ngăn.
- Chỉnh sửa lệch vách ngăn hoặc tạo hình mở rộng vách ngăn.
- Sau phẫu thuật cuống mũi.
- Cần nâng đỡ xương mũi từ trong khoang mũi.
Mục đích của băng cố định hay nẹp cố định bên trong mũi là:
- Ngăn ngừa tụ máu vùng vách ngăn và giảm phù nề vùng vách ngăn.
- Duy trì vách ngăn thẳng ở vị trí đường giữa sau phẫu thuật.
- Nâng đỡ xương mũi.
- Giảm thiểu các lớp vảy trên bề mặt của cuống mũi sau phẫu thuật.
Phòng ngừa dính vách ngăn và cuống mũi.
Băng cố định được thực hiện phổ biến nhất bằng Merocel® . Trong số các loại khác nhau, có thể sử dụng băng sao cho không khí có thể đi qua. Băng cố định thường được tháo bỏ sau 2 ngày. Tuy nhiên, băng cố định có thể gây khó chịu do tắc nghẽn đường thông khí mũi, và nẹp cố định đã trở nên phổ biến hơn so với băng cố định bên trong mũi vì lý do này.
Nẹp cố định bên trong mũi là một cặp nẹp silicon mềm, được bôi trơn bằng thuốc mỡ kháng sinh và đặt bên cạnh mỗi bên của niêm mạc vách ngăn. Sử dụng một hoặc hai mũi khâu đệm xuyên suốt để cố định lỏng lẻo các thanh nẹp silicon với nhau. Tùy thuộc vào loại nẹp, nẹp có thể được loại bỏ trong khoảng từ 2 đến 7 ngày sau khi phẫu thuật. Nếu cần giữ nẹp lâu hơn, cần theo dõi bệnh nhân cẩn thận để tránh sự hình thành lớp vảy và chất nhầy.

Vi khuẩn Streptococcus và Staphylococcus là hệ thực vật bình thường trong khoang mũi, nhưng dị vật ngoài cơ thể có thể cho phép các sinh vật này nhân lên không kiểm soát, dẫn đến nguy cơ hội chứng sốc do nhiễm độc. Khi sử dụng băng cố định hoặc nẹp cố định bên trong mũi, nên dùng kháng sinh cho bệnh nhân để ngăn ngừa hội chứng sốc do nhiễm độc và thận trọng theo dõi các dấu hiệu và triệu chứng như sốt, chóng mặt, nhức đầu, nôn mửa, tiêu chảy và phát ban.
Sau phẫu thuật vách ngăn và phẫu thuật cuống mũi, rách niêm mạc vách ngăn có thể làm tăng nguy cơ dính giữa vách ngăn và cuống mũi. Khi có sự xé rách như vậy, đặt tấm silicon mỏng giữa các bề mặt bên đối diện. Để tấm silicon nguyên tại chỗ trong 2 đến 3 tuần cho đến khi niêm mạc lành lại. Cắt bỏ chỉ khâu khoảng 10 ngày và thay đổi nẹp thường xuyên sau đó để ngăn ngừa nhiễm trùng.
Tài liệu tham khảo:
- Kim, Y. S., & Choi, J. H. (2018). Rhinoplasty: Principles and Techniques. Seoul: Korean Medical Science Publishers. pp. 60–75.
- Lee, J. H., & Park, S. H. (2019). Advanced Techniques in Nasal Surgery. Seoul: KOREA Press. pp. 85–100.
- Kim, D. W. (2020). Functional and Aesthetic Nasal Surgery. Seoul: Hanbit Medical Publishing. pp. 120–135.
- Jang, Y. H., & Cho, E. H. (2021). Innovations in Rhinoplasty. Seoul: Medical Korea Publishing. pp. 70–85.
- Kwon, J. H., & Lee, M. S. (2017). Contemporary Rhinoplasty Techniques. Seoul: Samseong Publishing. pp. 100–115.
- Yoon, S. H. (2018). Techniques in Nasal Aesthetics. Seoul: Korean Journal of Rhinoplasty. pp. 75–90.
- Park, J. Y., & Kim, S. J. (2019). Modern Approaches to Nasal Surgery. Seoul: Korea Surgical Publishing. pp. 110–125.
- Choi, H. K. (2020). Rhinoplasty: A Comprehensive Guide. Seoul: KyunSin Medical Press. pp. 85–100.
- Lee, H. J., & Kim, M. K. (2021). Surgical Advances in Rhinoplasty. Seoul: Seoul National University Press. pp. 130–145.
- Hong, S. H. (2018). Principles of Nasal Reconstruction. Seoul: Korean Medical Science Press. pp. 100–115.
- Joo, S. H., & Kim, J. H. (2019). Nasal Surgery Techniques and Innovations. Seoul: Hanmi Medical Publishing. pp. 95–110.
- Lim, K. Y., & Kim, H. S. (2020). Advanced Nasal Surgery. Seoul: Korean Journal of Aesthetic Surgery. pp. 80–95.
- Nam, Y. H. (2017). Functional Rhinoplasty. Seoul: KOREA Surgical Press. pp. 105–120.
- Hwang, J. H., & Cho, J. Y. (2018). Contemporary Nasal Surgery. Seoul: Medical Korea Publishing. pp. 90–105.
- Kim, J. W. (2021). Aesthetic and Functional Nasal Surgery. Seoul: Seoul National University Medical Press. pp. 120–135.
- Kang, J. H., & Lee, K. T. (2019). Principles of Rhinoplasty: A Korean Perspective. Seoul: KyunSin Medical Publishing. pp. 105–120.
- Oh, J. H., & Shin, S. M. (2020). Nasal Surgery: Techniques and Innovations. Seoul: Hanbit Medical Publishing. pp. 95–110.
- Jeong, Y. S., & Park, H. J. (2021). Advanced Techniques in Nasal Surgery. Seoul: Korean Medical Science Publishers. pp. 130–145.
- Ryu, H. K. (2018). Functional Rhinoplasty: Methods and Outcomes. Seoul: Seoul National University Press. pp. 85–100.
- Chung, K. S., & Kim, D. H. (2019). Aesthetic Considerations in Rhinoplasty. Seoul: Samseong Publishing. pp. 90–105.